Virus HIV
HIV adalah singkatan dari Human Immunodeficiency Virus yang dapat menyebabkan AIDS dengan cara menyerang sel darah putih yang bernama sel CD4 sehingga dapat merusak sistem kekebalan tubuh manusia yang pada akhirnya tidak dapat bertahan dari gangguan penyakit walaupun yang sangat ringan sekalipun.
Virus HIV menyerang sel CD4 dan merubahnya menjadi tempat berkembang biak Virus HIV baru kemudian merusaknya sehingga tidak dapat digunakan lagi. Sel darah putih sangat diperlukan untuk sistem kekebalan tubuh. Tanpa kekebalan tubuh maka ketika diserang penyakit maka tubuh kita tidak memiliki pelindung. Dampaknya adalah kita dapat meninggal dunia terkena pilek biasa.
Penyakit AIDS
AIDS adalah singkatan dari Acquired Immune Deficiency Syndrome yang merupakan dampak atau efek dari perkembang biakan virus hiv dalam tubuh makhluk hidup. Virus HIV membutuhkan waktu untuk menyebabkan sindrom AIDS yang mematikan dan sangat berbahaya. Penyakit AIDS disebabkan oleh melemah atau menghilangnya sistem kekebalan tubuh yang tadinya dimiliki karena sel CD4 pada sel darah putih yang banyak dirusak oleh Virus HIV.
Ketika kita terkena Virus HIV kita tidak langsung terkena AIDS. Untuk menjadi AIDS dibutuhkan waktu yang lama, yaitu beberapa tahun untuk dapat menjadi AIDS yang mematikan. Seseorang dapat menjadi HIV positif. Saat ini tidak ada obat, serum maupun vaksin yang dapat menyembuhkan manusia dari Virus HIV penyebab penyakit AIDS.
Metode / Teknik Penularan dan Penyebaran Virus HIV AIDS
- Darah
Contoh : Tranfusi darah, terkena darah hiv+ pada kulit yang terluka, terkena darah menstruasi pada kulit yang terluka, jarum suntik, dsb
- Cairan Semen, Air Mani, Sperma dan Peju Pria
Contoh : Laki-laki berhubungan badan tanpa kondom atau pengaman lainnya, oral seks, dsb.
- Cairan Vagina pada Perempuan
Contoh : Wanita berhubungan badan tanpa pengaman, pinjam-meminjam alat bantu seks, oral seks, dll.
- Air Susu Ibu / ASI
Contoh : Bayi minum asi dari wanita hiv+, Laki-laki meminum susu asi pasangannya, dan lain sebagainya.
Cairan Tubuh yang tidak mengandung Virus HIV pada penderita HIV+ :
- Air liur / air ludah / saliva
- Feses / kotoran / tokai / bab / tinja
- Air mata
- Air keringat
- Air seni / air kencing / air pipis / urin / urine
Gejala dan Komplikasi
Berbagai gejala AIDS umumnya tidak akan terjadi pada orang-orang yang memiliki sistem kekebalan tubuh yang baik. Kebanyakan kondisi tersebut akibat infeksi oleh bakteri, virus, fungi dan parasit, yang biasanya dikendalikan oleh unsur-unsur sistem kekebalan tubuh yang dirusak HIV. Infeksi oportunistik umum didapati pada penderita AIDS. HIV memengaruhi hampir semua organ tubuh. Penderita AIDS juga berisiko lebih besar menderita kanker seperti
sarkoma Kaposi,
kanker leher rahim, dan kanker sistem kekebalan yang disebut limfoma.
Biasanya penderita AIDS memiliki gejala infeksi sistemik; seperti demam, berkeringat (terutama pada malam hari), pembengkakan kelenjar, kedinginan, merasa lemah, serta penurunan berat badan.
Infeksi oportunistik tertentu yang diderita pasien AIDS, juga tergantung pada tingkat kekerapan terjadinya infeksi tersebut di wilayah geografis tempat hidup pasien.
Penyakit paru-paru utama

Pneumonia
pneumocystis (PCP)
jarang dijumpai pada orang sehat yang memiliki kekebalan tubuh yang baik, tetapi umumnya dijumpai pada orang yang terinfeksi HIV.
Penyebab penyakit ini adalah fungi
Pneumocystis jirovecii. Sebelum adanya diagnosis, perawatan, dan tindakan pencegahan rutin yang efektif di negara-negara Barat, penyakit ini umumnya segera menyebabkan kematian. Di negara-negara berkembang, penyakit ini masih merupakan indikasi pertama AIDS pada orang-orang yang belum dites, walaupun umumnya indikasi tersebut tidak muncul kecuali jika jumlah
CD4 kurang dari 200 per µL.
Tuberkulosis (TBC) merupakan infeksi unik di antara infeksi-infeksi lainnya yang terkait HIV, karena dapat ditularkan kepada orang yang sehat (imunokompeten) melalui rute pernapasan (respirasi). Ia dapat dengan mudah ditangani bila telah diidentifikasi, dapat muncul pada stadium awal HIV, serta dapat dicegah melalui terapi pengobatan. Namun demikian, resistensi TBC terhadap berbagai obat merupakan masalah potensial pada penyakit ini.
Meskipun munculnya penyakit ini di negara-negara Barat telah berkurang karena digunakannya terapi dengan pengamatan langsung dan metode terbaru lainnya, namun tidaklah demikian yang terjadi di negara-negara berkembang tempat HIV paling banyak ditemukan. Pada stadium awal infeksi HIV (jumlah CD4 >300 sel per µL), TBC muncul sebagai penyakit paru-paru. Pada stadium lanjut infeksi HIV, ia sering muncul sebagai penyakit sistemik yang menyerang bagian tubuh lainnya (tuberkulosis ekstrapulmoner). Gejala-gejalanya biasanya bersifat tidak spesifik (konstitusional) dan tidak terbatasi pada satu tempat.TBC yang menyertai infeksi HIV sering menyerang sumsum tulang, tulang, saluran kemih dan saluran pencernaan, hati, kelenjar getah bening (
nodus limfa regional), dan sistem syaraf pusat.
Dengan demikian, gejala yang muncul mungkin lebih berkaitan dengan tempat munculnya penyakit ekstrapulmoner.
Penyakit saluran pencernaan utama
Esofagitis adalah peradangan pada kerongkongan (esofagus), yaitu jalur makanan dari mulut ke lambung. Pada individu yang terinfeksi HIV, penyakit ini terjadi karena infeksi jamur (jamur kandidiasis) atau virus (
herpes simpleks-1 atau
virus sitomegalo). Ia pun dapat disebabkan oleh mikobakteria, meskipun kasusnya langka.
Diare kronis yang tidak dapat dijelaskan pada infeksi HIV dapat terjadi karena berbagai penyebab; antara lain infeksi bakteri dan parasit yang umum (seperti
Salmonella,
Shigella,
Listeria,
Kampilobakter, dan
Escherichia coli), serta infeksi oportunistik yang tidak umum dan virus (seperti kriptosporidiosis, mikrosporidiosis,
Mycobacterium avium complex, dan virus sitomegalo (CMV) yang merupakan penyebab kolitis).
Pada beberapa kasus, diare terjadi sebagai efek samping dari obat-obatan yang digunakan untuk menangani HIV, atau efek samping dari infeksi utama (primer) dari HIV itu sendiri. Selain itu, diare dapat juga merupakan efek samping dari antibiotik yang digunakan untuk menangani bakteri diare (misalnya pada
Clostridium difficile). Pada stadium akhir infeksi HIV, diare diperkirakan merupakan petunjuk terjadinya perubahan cara saluran pencernaan menyerap nutrisi, serta mungkin merupakan komponen penting dalam sistem pembuangan yang berhubungan dengan HIV.
Penyakit syaraf dan kejiwaan utama
Infeksi HIV dapat menimbulkan beragam kelainan tingkah laku karena gangguan pada syaraf (
neuropsychiatric sequelae), yang disebabkan oleh infeksi organisma atas sistem syaraf yang telah menjadi rentan, atau sebagai akibat langsung dari penyakit itu sendiri.
Toksoplasmosis adalah penyakit yang disebabkan oleh parasit bersel-satu, yang disebut
Toxoplasma gondii. Parasit ini biasanya menginfeksi otak dan menyebabkan radang otak akut (toksoplasma
ensefalitis), namun ia juga dapat menginfeksi dan menyebabkan penyakit pada mata dan paru-paru.
Meningitis kriptokokal adalah infeksi meninges (membran yang menutupi otak dan sumsum tulang belakang) oleh jamur
Cryptococcus neoformans. Hal ini dapat menyebabkan demam, sakit kepala, lelah, mual, dan muntah. Pasien juga mungkin mengalami sawan dan kebingungan, yang jika tidak ditangani dapat mematikan.
Leukoensefalopati multifokal progresif adalah penyakit demielinasi, yaitu penyakit yang menghancurkan selubung syaraf (mielin) yang menutupi serabut sel syaraf (akson), sehingga merusak penghantaran impuls syaraf. Ia disebabkan oleh
virus JC, yang 70% populasinya terdapat di tubuh manusia dalam kondisi laten, dan menyebabkan penyakit hanya ketika sistem kekebalan sangat lemah, sebagaimana yang terjadi pada pasien AIDS. Penyakit ini berkembang cepat (progresif) dan menyebar (multilokal), sehingga biasanya menyebabkan kematian dalam waktu sebulan setelah diagnosis.
Kompleks demensia AIDS adalah penyakit penurunan kemampuan mental (
demensia) yang terjadi karena menurunnya metabolisme sel otak (
ensefalopati metabolik) yang disebabkan oleh infeksi HIV; dan didorong pula oleh terjadinya pengaktifan imun oleh makrofag dan mikroglia pada otak yang mengalami infeksi HIV, sehingga mengeluarkan
neurotoksin.
Kerusakan syaraf yang spesifik, tampak dalam bentuk ketidaknormalan kognitif, perilaku, dan motorik, yang muncul bertahun-tahun setelah infeksi HIV terjadi. Hal ini berhubungan dengan keadaan rendahnya jumlah sel T CD4
+ dan tingginya muatan virus pada plasma darah. Angka kemunculannya (prevalensi) di negara-negara Barat adalah sekitar 10-20%,
namun di India hanya terjadi pada 1-2% pengidap infeksi HIV.
Perbedaan ini mungkin terjadi karena adanya perbedaan subtipe HIV di India.
Kanker dan tumor ganas (malignan)
Sarkoma Kaposi
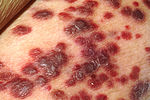
Pasien dengan infeksi HIV pada dasarnya memiliki risiko yang lebih tinggi terhadap terjadinya beberapa kanker. Hal ini karena infeksi oleh virus DNA penyebab mutasi genetik; yaitu terutama
virus Epstein-Barr (EBV), virus herpes Sarkoma Kaposi (KSHV), dan
virus papiloma manusia (HPV).
Sarkoma Kaposi adalah tumor yang paling umum menyerang pasien yang terinfeksi HIV. Kemunculan tumor ini pada sejumlah pemuda homoseksual tahun 1981 adalah salah satu pertanda pertama wabah AIDS. Penyakit ini disebabkan oleh virus dari subfamili
gammaherpesvirinae, yaitu
virus herpes manusia-8 yang juga disebut virus herpes Sarkoma Kaposi (KSHV). Penyakit ini sering muncul di kulit dalam bentuk bintik keungu-unguan, tetapi dapat menyerang organ lain, terutama mulut, saluran pencernaan, dan paru-paru.
Kanker getah bening tingkat tinggi (
limfoma sel B) adalah kanker yang menyerang sel darah putih dan terkumpul dalam kelenjar getah bening, misalnya seperti
limfoma Burkitt (
Burkitt's lymphoma) atau sejenisnya (
Burkitt's-like lymphoma),
diffuse large B-cell lymphoma (DLBCL), dan limfoma sistem syaraf pusat primer, lebih sering muncul pada pasien yang terinfeksi HIV. Kanker ini seringkali merupakan perkiraan kondisi (
prognosis) yang buruk. Pada beberapa kasus, limfoma adalah tanda utama AIDS. Limfoma ini sebagian besar disebabkan oleh
virus Epstein-Barr atau virus herpes Sarkoma Kaposi.
Kanker leher rahim pada wanita yang terkena HIV dianggap tanda utama AIDS. Kanker ini disebabkan oleh
virus papiloma manusia.
Pasien yang terinfeksi HIV juga dapat terkena tumor lainnya, seperti
limfoma Hodgkin,
kanker usus besar bawah (
rectum), dan kanker anus. Namun demikian, banyak tumor-tumor yang umum seperti
kanker payudara dan
kanker usus besar (
colon), yang tidak meningkat kejadiannya pada pasien terinfeksi HIV. Di tempat-tempat dilakukannya
terapi antiretrovirus yang sangat aktif (HAART) dalam menangani AIDS, kemunculan berbagai kanker yang berhubungan dengan AIDS menurun, namun pada saat yang sama kanker kemudian menjadi penyebab kematian yang paling umum pada pasien yang terinfeksi HIV.
Infeksi oportunistik lainnya
Pasien AIDS biasanya menderita infeksi oportunistik dengan gejala tidak spesifik, terutama demam ringan dan kehilangan berat badan. Infeksi oportunistik ini termasuk infeksi
Mycobacterium avium-intracellulare dan virus sitomegalo. Virus sitomegalo dapat menyebabkan gangguan radang pada usus besar (kolitis) seperti yang dijelaskan di atas, dan gangguan radang pada retina mata (
retinitis sitomegalovirus), yang dapat menyebabkan kebutaan. Infeksi yang disebabkan oleh jamur
Penicillium marneffei, atau disebut
Penisiliosis, kini adalah infeksi oportunistik ketiga yang paling umum (setelah tuberkulosis dan
kriptokokosis) pada orang yang positif HIV di daerah endemik Asia Tenggara.
Penyebab
HIV yang baru memperbanyak diri tampak bermunculan sebagai bulatan-bulatan kecil (diwarnai hijau) pada permukaan limfosit setelah menyerang sel tersebut; dilihat dengan mikroskop elektron.
AIDS merupakan bentuk terparah atas akibat infeksi HIV. HIV adalah
retrovirus yang biasanya menyerang organ-organ vital sistem kekebalan manusia, seperti
sel T CD4+ (sejenis
sel T), makrofaga, dan sel dendritik. HIV merusak sel T CD4
+ secara langsung dan tidak langsung, padahal sel T CD4
+ dibutuhkan agar sistem kekebalan tubuh dapat berfungsi baik. Bila HIV telah membunuh sel T CD4
+ hingga jumlahnya menyusut hingga kurang dari 200 per mikroliter (µL) darah, maka kekebalan di tingkat sel akan hilang, dan akibatnya ialah kondisi yang disebut AIDS. Infeksi akut HIV akan berlanjut menjadi infeksi laten klinis, kemudian timbul gejala infeksi HIV awal, dan akhirnya AIDS; yang diidentifikasi dengan memeriksa jumlah sel T CD4
+ di dalam darah serta adanya infeksi tertentu.
Tanpa
terapi antiretrovirus, rata-rata lamanya perkembangan infeksi HIV menjadi AIDS ialah sembilan sampai sepuluh tahun, dan rata-rata waktu hidup setelah mengalami AIDS hanya sekitar 9,2 bulan. Namun demikian, laju perkembangan penyakit ini pada setiap orang sangat bervariasi, yaitu dari dua minggu sampai 20 tahun. Banyak faktor yang mempengaruhinya, diantaranya ialah kekuatan tubuh untuk bertahan melawan HIV (seperti fungsi kekebalan tubuh) dari orang yang terinfeksi.
Orang tua umumnya memiliki kekebalan yang lebih lemah daripada orang yang lebih muda, sehingga lebih berisiko mengalami perkembangan penyakit yang pesat. Akses yang kurang terhadap perawatan kesehatan dan adanya infeksi lainnya seperti tuberkulosis, juga dapat mempercepat perkembangan penyakit ini.
Warisan genetik orang yang terinfeksi juga memainkan peran penting. Sejumlah orang kebal secara alami terhadap beberapa varian HIV. HIV memiliki beberapa variasi genetik dan berbagai bentuk yang berbeda, yang akan menyebabkan laju perkembangan penyakit klinis yang berbeda-beda pula. Terapi antiretrovirus yang sangat aktif akan dapat memperpanjang rata-rata waktu berkembangannya AIDS, serta rata-rata waktu kemampuan penderita bertahan hidup.
Penularan seksual
Penularan (transmisi) HIV secara seksual terjadi ketika ada kontak antara sekresi cairan vagina atau cairan preseminal seseorang dengan rektum, alat kelamin, atau membran mukosa mulut pasangannya. Hubungan seksual reseptif tanpa pelindung lebih berisiko daripada hubungan seksual insertif tanpa pelindung, dan risiko hubungan seks anal lebih besar daripada risiko hubungan seks biasa dan seks oral. Seks oral tidak berarti tak berisiko karena HIV dapat masuk melalui seks oral reseptif maupun insertif. Kekerasan seksual secara umum meningkatkan risiko penularan HIV karena pelindung umumnya tidak digunakan dan sering terjadi trauma fisik terhadap rongga vagina yang memudahkan transmisi HIV.
Penyakit menular seksual meningkatkan risiko penularan HIV karena dapat menyebabkan gangguan pertahanan jaringan epitel normal akibat adanya borok alat kelamin, dan juga karena adanya penumpukan sel yang terinfeksi HIV (limfosit dan makrofaga) pada semen dan sekresi vaginal. Penelitian epidemiologis dari Afrika Sub-Sahara, Eropa, dan Amerika Utara menunjukkan bahwa terdapat sekitar empat kali lebih besar risiko terinfeksi AIDS akibat adanya borok alat kelamin seperti yang disebabkan oleh sifilis dan/atau
chancroid. Resiko tersebut juga meningkat secara nyata, walaupun lebih kecil, oleh adanya penyakit menular seksual seperti
kencing nanah, infeksi
chlamydia, dan
trikomoniasis yang menyebabkan pengumpulan lokal limfosit dan makrofaga.
Transmisi HIV bergantung pada tingkat kemudahan penularan dari pengidap dan kerentanan pasangan seksual yang belum terinfeksi. Kemudahan penularan bervariasi pada berbagai tahap penyakit ini dan tidak konstan antarorang. Beban virus plasma yang tidak dapat dideteksi tidak selalu berarti bahwa beban virus kecil pada air mani atau sekresi alat kelamin. Setiap 10 kali penambahan jumlah RNA HIV plasma darah sebanding dengan 81% peningkatan laju transmisi HIV.
Wanita lebih rentan terhadap infeksi HIV-1 karena perubahan hormon, ekologi serta fisiologi mikroba vaginal, dan kerentanan yang lebih besar terhadap penyakit seksual.
Orang yang terinfeksi dengan HIV masih dapat terinfeksi jenis virus lain yang lebih mematikan.
Kontaminasi patogen melalui darah
Jalur penularan ini terutama berhubungan dengan pengguna obat suntik, penderita hemofilia, dan resipien transfusi darah dan produk darah. Berbagi dan menggunakan kembali jarum suntik (
syringe) yang mengandung darah yang terkontaminasi oleh organisme biologis penyebab penyakit (patogen), tidak hanya merupakan risiko utama atas infeksi HIV, tetapi juga hepatitis B dan hepatitis C. Berbagi penggunaan jarum suntik merupakan penyebab sepertiga dari semua infeksi baru HIV dan 50% infeksi hepatitis C di Amerika Utara, Republik Rakyat Cina, dan Eropa Timur. Resiko terinfeksi dengan HIV dari satu tusukan dengan jarum yang digunakan orang yang terinfeksi HIV diduga sekitar 1 banding 150.
Post-exposure prophylaxis dengan obat anti-HIV dapat lebih jauh mengurangi risiko itu. Pekerja fasilitas kesehatan (perawat, pekerja laboratorium, dokter, dan lain-lain) juga dikhawatirkan walaupun lebih jarang. Jalur penularan ini dapat juga terjadi pada orang yang memberi dan menerima rajah dan tindik tubuh. Kewaspadaan universal sering kali tidak dipatuhi baik di Afrika Sub Sahara maupun Asia karena sedikitnya sumber daya dan pelatihan yang tidak mencukupi. WHO memperkirakan 2,5% dari semua infeksi HIV di Afrika Sub Sahara ditransmisikan melalui suntikan pada fasilitas kesehatan yang tidak aman. Oleh sebab itu, Majelis Umum Perserikatan Bangsa-Bangsa, didukung oleh opini medis umum dalam masalah ini, mendorong negara-negara di dunia menerapkan kewaspadaan universal untuk mencegah penularan HIV melalui fasilitas kesehatan.
Resiko penularan HIV pada penerima transfusi darah sangat kecil di negara maju. Di negara maju, pemilihan donor bertambah baik dan pengamatan HIV dilakukan. Namun demikian, menurut WHO, mayoritas populasi dunia tidak memiliki akses terhadap darah yang aman dan "antara 5% dan 10% infeksi HIV dunia terjadi melalui transfusi darah yang terinfeksi".
Penularan masa perinatal
Transmisi HIV dari ibu ke anak dapat terjadi melalui rahim (
in utero) selama masa
perinatal, yaitu minggu-minggu terakhir kehamilan dan saat persalinan. Bila tidak ditangani, tingkat penularan dari ibu ke anak selama kehamilan dan persalinan adalah sebesar 25%. Namun demikian, jika sang ibu memiliki akses terhadap terapi antiretrovirus dan melahirkan dengan cara bedah caesar, tingkat penularannya hanya sebesar 1%.
Sejumlah faktor dapat memengaruhi risiko infeksi, terutama beban virus pada ibu saat persalinan (semakin tinggi beban virus, semakin tinggi risikonya). Menyusui meningkatkan risiko penularan sebesar 4%.
Diagnosis
Sejak tanggal
5 Juni 1981, banyak definisi yang muncul untuk pengawasan epidemiologi AIDS, seperti definisi Bangui dan definisi World Health Organization tentang AIDS tahun 1994. Namun demikian, kedua sistem tersebut sebenarnya ditujukan untuk pemantauan epidemi dan bukan untuk penentuan tahapan klinis pasien, karena definisi yang digunakan tidak sensitif ataupun spesifik. Di negara-negara berkembang, sistem World Health Organization untuk infeksi HIV digunakan dengan memakai data klinis dan laboratorium; sementara di negara-negara maju digunakan sistem klasifikasi Centers for Disease Control (CDC) Amerika Serikat.
Sistem tahapan infeksi WHO

Grafik hubungan antara jumlah HIV dan jumlah CD4
+ pada rata-rata infeksi HIV yang tidak ditangani. Keadaan penyakit dapat bervariasi tiap orang.
jumlah limfosit T CD4+ (sel/mm³) jumlah RNA HIV per mL plasma Pada tahun 1990, World Health Organization (WHO) mengelompokkan berbagai infeksi dan kondisi AIDS dengan memperkenalkan sistem tahapan untuk pasien yang terinfeksi dengan HIV-1. Sistem ini diperbarui pada bulan September tahun 2005. Kebanyakan kondisi ini adalah infeksi oportunistik yang dengan mudah ditangani pada orang sehat.
- Stadium I: infeksi HIV asimtomatik dan tidak dikategorikan sebagai AIDS
- Stadium II: termasuk manifestasi membran mukosa kecil dan radang saluran pernafasan atas yang berulang
- Stadium III: termasuk diare kronik yang tidak dapat dijelaskan selama lebih dari sebulan, infeksi bakteri parah, dan tuberkulosis.
- Stadium IV: termasuk toksoplasmosis otak, kandidiasis esofagus, trakea, bronkus atau paru-paru, dan sarkoma kaposi. Semua penyakit ini adalah indikator AIDS.
Sistem klasifikasi CDC Terdapat dua definisi tentang AIDS, yang keduanya dikeluarkan oleh Centers for Disease Control and Prevention (CDC). Awalnya CDC tidak memiliki nama resmi untuk penyakit ini; sehingga AIDS dirujuk dengan nama penyakit yang berhubungan dengannya, contohnya ialah
limfadenopati. Para penemu HIV bahkan pada mulanya menamai AIDS dengan nama virus tersebut.
CDC mulai menggunakan kata AIDS pada bulan September tahun 1982, dan mendefinisikan penyakit ini.
Tahun 1993, CDC memperluas definisi AIDS mereka dengan memasukkan semua orang yang jumlah sel T CD4
+ di bawah 200 per µL darah atau 14% dari seluruh limfositnya sebagai pengidap positif HIV.
Mayoritas kasus AIDS di negara maju menggunakan kedua definisi tersebut, baik definisi CDC terakhir maupun pra-1993. Diagnosis terhadap AIDS tetap dipertahankan, walaupun jumlah sel T CD4
+ meningkat di atas 200 per µL darah setelah perawatan ataupun penyakit-penyakit tanda AIDS yang ada telah sembuh.
Tes HIV
Banyak orang tidak menyadari bahwa mereka terinfeksi virus HIV.
Kurang dari 1% penduduk perkotaan di Afrika yang aktif secara seksual telah menjalani tes HIV, dan persentasenya bahkan lebih sedikit lagi di pedesaan. Selain itu, hanya 0,5% wanita mengandung di perkotaan yang mendatangi fasilitas kesehatan umum memperoleh bimbingan tentang AIDS, menjalani pemeriksaan, atau menerima hasil tes mereka. Angka ini bahkan lebih kecil lagi di fasilitas kesehatan umum pedesaan.
Dengan demikian, darah dari para pendonor dan produk darah yang digunakan untuk pengobatan dan penelitian medis, harus selalu diperiksa kontaminasi HIV-nya.
Tes HIV umum, termasuk imunoasai enzim HIV dan pengujian
Western blot, dilakukan untuk mendeteksi antibodi HIV pada serum, plasma, cairan mulut, darah kering, atau urin pasien. Namun demikian, periode antara infeksi dan berkembangnya antibodi pelawan infeksi yang dapat dideteksi (
window period) bagi setiap orang dapat bervariasi. Inilah sebabnya mengapa dibutuhkan waktu 3-6 bulan untuk mengetahui serokonversi dan hasil positif tes. Terdapat pula tes-tes komersial untuk mendeteksi antigen HIV lainnya, HIV-RNA, dan HIV-DNA, yang dapat digunakan untuk mendeteksi infeksi HIV meskipun perkembangan antibodinya belum dapat terdeteksi. Meskipun metode-metode tersebut tidak disetujui secara khusus untuk diagnosis infeksi HIV, tetapi telah digunakan secara rutin di negara-negara maju.
Pencegahan
Perkiraan risiko masuknya HIV per aksi,
menurut rute paparan
| Rute paparan | Perkiraan infeksi
per 10.000 paparan
dengan sumber yang terinfeksi |
| Transfusi darah | 9.000[ |
| Persalinan | 2.500 |
| Penggunaan jarum suntik bersama-sama | 67 |
| Hubungan seks anal reseptif* | 50 |
| Jarum pada kulit | 30 |
| Hubungan seksual reseptif* | 10 |
| Hubungan seks anal insertif* | 6,5 |
| Hubungan seksual insertif* | 5 |
| Seks oral reseptif* | 1 |
| Seks oral insertif* | 0,5[56]§ |
* tanpa penggunaan kondom
§ sumber merujuk kepada seks oral
yang dilakukan kepada laki-laki |
Tiga jalur utama (rute) masuknya virus HIV ke dalam tubuh ialah melalui hubungan seksual, persentuhan (paparan) dengan cairan atau jaringan tubuh yang terinfeksi, serta dari ibu ke janin atau bayi selama periode sekitar kelahiran (periode perinatal). Walaupun HIV dapat ditemukan pada air liur, air mata dan urin orang yang terinfeksi, namun tidak terdapat catatan kasus infeksi dikarenakan cairan-cairan tersebut, dengan demikian risiko infeksinya secara umum dapat diabaikan.
Hubungan seksual
Mayoritas infeksi HIV berasal dari hubungan seksual tanpa pelindung antarindividu yang salah satunya terkena HIV. Hubungan heteroseksual adalah modus utama infeksi HIV di dunia.Selama hubungan seksual, hanya kondom pria atau kondom wanita yang dapat mengurangi kemungkinan terinfeksi HIV dan penyakit seksual lainnya serta kemungkinan hamil. Bukti terbaik saat ini menunjukan bahwa penggunaan kondom yang lazim mengurangi risiko penularan HIV sampai kira-kira 80% dalam jangka panjang, walaupun manfaat ini lebih besar jika kondom digunakan dengan benar dalam setiap kesempatan.
Kondom laki-laki berbahan lateks, jika digunakan dengan benar tanpa pelumas berbahan dasar minyak, adalah satu-satunya teknologi yang paling efektif saat ini untuk mengurangi transmisi HIV secara seksual dan penyakit menular seksual lainnya. Pihak produsen kondom menganjurkan bahwa pelumas berbahan minyak seperti vaselin, mentega, dan lemak babi tidak digunakan dengan kondom lateks karena bahan-bahan tersebut dapat melarutkan lateks dan membuat kondom berlubang. Jika diperlukan, pihak produsen menyarankan menggunakan pelumas berbahan dasar air. Pelumas berbahan dasar minyak digunakan dengan kondom poliuretan.
Kondom wanita adalah alternatif selain kondom laki-laki dan terbuat dari poliuretan, yang memungkinkannya untuk digunakan dengan pelumas berbahan dasar minyak. Kondom wanita lebih besar daripada kondom laki-laki dan memiliki sebuah ujung terbuka keras berbentuk cincin, dan didesain untuk dimasukkan ke dalam vagina. Kondom wanita memiliki cincin bagian dalam yang membuat kondom tetap di dalam vagina — untuk memasukkan kondom wanita, cincin ini harus ditekan. Kendalanya ialah bahwa kini kondom wanita masih jarang tersedia dan harganya tidak terjangkau untuk sejumlah besar wanita. Penelitian awal menunjukkan bahwa dengan tersedianya kondom wanita, hubungan seksual dengan pelindung secara keseluruhan meningkat relatif terhadap hubungan seksual tanpa pelindung sehingga kondom wanita merupakan strategi pencegahan HIV yang penting.
Penelitian terhadap pasangan yang salah satunya terinfeksi menunjukkan bahwa dengan penggunaan kondom yang konsisten, laju infeksi HIV terhadap pasangan yang belum terinfeksi adalah di bawah 1% per tahun. Strategi pencegahan telah dikenal dengan baik di negara-negara maju. Namun, penelitian atas perilaku dan epidemiologis di Eropa dan Amerika Utara menunjukkan keberadaan kelompok minoritas anak muda yang tetap melakukan kegiatan berisiko tinggi meskipun telah mengetahui tentang HIV/AIDS, sehingga mengabaikan risiko yang mereka hadapi atas infeksi HIV. Namun demikian, transmisi HIV antarpengguna narkoba telah menurun, dan transmisi HIV oleh transfusi darah menjadi cukup langka di negara-negara maju.
Pada bulan Desember tahun 2006, penelitian yang menggunakan uji acak terkendali mengkonfirmasi bahwa sunat laki-laki menurunkan risiko infeksi HIV pada pria heteroseksual Afrika sampai sekitar 50%. Diharapkan pendekatan ini akan digalakkan di banyak negara yang terinfeksi HIV paling parah, walaupun penerapannya akan berhadapan dengan sejumlah isu sehubungan masalah kepraktisan, budaya, dan perilaku masyarakat. Beberapa ahli mengkhawatirkan bahwa persepsi kurangnya kerentanan HIV pada laki-laki bersunat, dapat meningkatkan perilaku seksual berisiko sehingga mengurangi dampak dari usaha pencegahan ini.
Pemerintah Amerika Serikat dan berbagai organisasi kesehatan menganjurkan
Pendekatan ABC untuk menurunkan risiko terkena HIV melalui hubungan seksual.
Adapun rumusannya dalam bahasa Indonesia.
Penanganan

Abacavir –
Nucleoside analog reverse transcriptase inhibitor (NARTI atau NRTI)
Sampai saat ini tidak ada vaksin atau obat untuk HIV atau AIDS. Metode satu-satunya yang diketahui untuk pencegahan didasarkan pada penghindaran kontak dengan virus atau, jika gagal, perawatan antiretrovirus secara langsung setelah kontak dengan virus secara signifikan, disebut
post-exposure prophylaxis (PEP).
PEP memiliki jadwal empat minggu takaran yang menuntut banyak waktu. PEP juga memiliki efek samping yang tidak menyenangkan seperti diare, tidak enak badan, mual, dan lelah.
Terapi antivirus
Penanganan infeksi HIV terkini adalah terapi antiretrovirus yang sangat aktif (
highly active antiretroviral therapy, disingkat HAART). Terapi ini telah sangat bermanfaat bagi orang-orang yang terinfeksi HIV sejak tahun 1996, yaitu setelah ditemukannya HAART yang menggunakan protease inhibitor. Pilihan terbaik HAART saat ini, berupa kombinasi dari setidaknya tiga obat (disebut "koktail) yang terdiri dari paling sedikit dua macam (atau "kelas") bahan antiretrovirus. Kombinasi yang umum digunakan adalah
nucleoside analogue reverse transcriptase inhibitor (atau NRTI) dengan
protease inhibitor, atau dengan
non-nucleoside reverse transcriptase inhibitor (NNRTI). Karena penyakit HIV lebih cepat perkembangannya pada anak-anak daripada pada orang dewasa, maka rekomendasi perawatannya pun lebih agresif untuk anak-anak daripada untuk orang dewasa.
Di negara-negara berkembang yang menyediakan perawatan HAART, seorang dokter akan mempertimbangkan kuantitas beban virus, kecepatan berkurangnya CD4, serta kesiapan mental pasien, saat memilih waktu memulai perawatan awal.
Perawatan HAART memungkinkan stabilnya gejala dan viremia (banyaknya jumlah virus dalam darah) pada pasien, tetapi ia tidak menyembuhkannya dari HIV ataupun menghilangkan gejalanya. HIV-1 dalam tingkat yang tinggi sering resisten terhadap HAART dan gejalanya kembali setelah perawatan dihentikan.
Lagi pula, dibutuhkan waktu lebih dari seumur hidup seseorang untuk membersihkan infeksi HIV dengan menggunakan HAART.
Meskipun demikian, banyak pengidap HIV mengalami perbaikan yang hebat pada kesehatan umum dan kualitas hidup mereka, sehingga terjadi adanya penurunan drastis atas tingkat kesakitan (morbiditas) dan tingkat kematian (mortalitas) karena HIV.
Tanpa perawatan HAART, berubahnya infeksi HIV menjadi AIDS terjadi dengan kecepatan rata-rata (median) antara sembilan sampai sepuluh tahun, dan selanjutnya waktu bertahan setelah terjangkit AIDS hanyalah 9.2 bulan.
Penerapan HAART dianggap meningkatkan waktu bertahan pasien selama 4 sampai 12 tahun.
Bagi beberapa pasien lainnya, yang jumlahnya mungkin lebih dari lima puluh persen, perawatan HAART memberikan hasil jauh dari optimal. Hal ini karena adanya efek samping/dampak pengobatan tidak bisa ditolerir, terapi antiretrovirus sebelumnya yang tidak efektif, dan infeksi HIV tertentu yang resisten obat. Ketidaktaatan dan ketidakteraturan dalam menerapkan terapi antiretrovirus adalah alasan utama mengapa kebanyakan individu gagal memperoleh manfaat dari penerapan HAART.
Terdapat bermacam-macam alasan atas sikap tidak taat dan tidak teratur untuk penerapan HAART tersebut. Isyu-isyu psikososial yang utama ialah kurangnya akses atas fasilitas kesehatan, kurangnya dukungan sosial, penyakit kejiwaan, serta penyalahgunaan obat. Perawatan HAART juga kompleks, karena adanya beragam kombinasi jumlah pil, frekuensi dosis, pembatasan makan, dan lain-lain yang harus dijalankan secara rutin .
Berbagai efek samping yang juga menimbulkan keengganan untuk teratur dalam penerapan HAART, antara lain lipodistrofi, dislipidaemia, penolakan insulin, peningkatan risiko sistem kardiovaskular, dan kelainan bawaan pada bayi yang dilahirkan.
Obat anti-retrovirus berharga mahal, dan mayoritas individu terinfeksi di dunia tidaklah memiliki akses terhadap pengobatan dan perawatan untuk HIV dan AIDS tersebut.
Penanganan eksperimental dan saran
Telah terdapat pendapat bahwa hanya vaksin lah yang sesuai untuk menahan epidemik global (pandemik) karena biaya vaksin lebih murah dari biaya pengobatan lainnya, sehingga negara-negara berkembang mampu mengadakannya dan pasien tidak membutuhkan perawatan harian. Namun setelah lebih dari 20 tahun penelitian, HIV-1 tetap merupakan target yang sulit bagi vaksin.
Beragam penelitian untuk meningkatkan perawatan termasuk usaha mengurangi efek samping obat, penyederhanaan kombinasi obat-obatan untuk memudahkan pemakaian, dan penentuan urutan kombinasi pengobatan terbaik untuk menghadapi adanya resistensi obat. Beberapa penelitian menunjukan bahwa langkah-langkah pencegahan infeksi oportunistik dapat menjadi bermanfaat ketika menangani pasien dengan infeksi HIV atau AIDS. Vaksinasi atas hepatitis A dan B disarankan untuk pasien yang belum terinfeksi virus ini dan dalam berisiko terinfeksi.
Pasien yang mengalami penekanan daya tahan tubuh yang besar juga disarankan mendapatkan terapi pencegahan (
propilaktik) untuk pneumonia pneumosistis, demikian juga pasien toksoplasmosis dan kriptokokus meningitis yang akan banyak pula mendapatkan manfaat dari terapi propilaktik tersebut.
Pengobatan alternatif
Berbagai bentuk pengobatan alternatif digunakan untuk menangani gejala atau mengubah arah perkembangan penyakit.
Akupunktur telah digunakan untuk mengatasi beberapa gejala, misalnya kelainan syaraf tepi (
peripheral neuropathy) seperti kaki kram, kesemutan atau nyeri; namun tidak menyembuhkan infeksi HIV. Tes-tes uji acak klinis terhadap efek obat-obatan jamu menunjukkan bahwa tidak terdapat bukti bahwa tanaman-tanaman obat tersebut memiliki dampak pada perkembangan penyakit ini, tetapi malah kemungkinan memberi beragam efek samping negatif yang serius.
Beberapa data memperlihatkan bahwa suplemen multivitamin dan mineral kemungkinan mengurangi perkembangan penyakit HIV pada orang dewasa, meskipun tidak ada bukti yang menyakinkan bahwa tingkat kematian (mortalitas) akan berkurang pada orang-orang yang memiliki status nutrisi yang baik.
Suplemen vitamin A pada anak-anak kemungkinan juga memiliki beberapa manfaat. Pemakaian selenium dengan dosis rutin harian dapat menurunkan beban tekanan virus HIV melalui terjadinya peningkatan pada jumlah CD4. Selenium dapat digunakan sebagai terapi pendamping terhadap berbagai penanganan antivirus yang standar, tetapi tidak dapat digunakan sendiri untuk menurunkan mortalitas dan morbiditas.
Penyelidikan terakhir menunjukkan bahwa terapi pengobatan alteratif memiliki hanya sedikit efek terhadap mortalitas dan morbiditas penyakit ini, namun dapat meningkatkan kualitas hidup individu yang mengidap AIDS. Manfaat-manfaat psikologis dari beragam terapi alternatif tersebut sesungguhnya adalah manfaat paling penting dari pemakaiannya.
Namun oleh penelitian yang mengungkapkan adanya simtoma hipotiroksinemia pada penderita AIDS yang terjangkit virus HIV-1, beberapa pakar menyarankan terapi dengan asupan hormon tiroksin. Hormon tiroksin dikenal dapat meningkatkan laju metabolisme basal sel eukariota dan memperbaiki gradien pH pada mitokondria.















